MENÚ

 SEMG
Sociedad Española de Médicos Generales y de Familia
SEMG
Sociedad Española de Médicos Generales y de Familia
SEMG
SEMG Extremadura forma en ecografía a médicos y residentes del Área de Salud Don Benito-Villanueva
La Sociedad Extremeña de Médicos Generales y de Familia (SEMG Extremadura) ha organizado con éxito del 13 al 16 de febrero de 2023 un Taller de Ecografía para médicos y residentes de Medicina de Familia del Área de Salud Don Benito-Villanueva de la Serena, quienes a partir de ahora podrán incorporar esta técnica diagnóstica a los métodos cotidianos de diagnóstico en Atención Primaria.
La actividad formativa, de 20 horas lectivas y celebrada en horario de tarde, tenía como objetivo facilitar el manejo de la ecografía clínica como habilidad instrumental en el método diagnóstico en Atención Primaria.
 |
 |
 |
 |
 |
 |
 |
 |
Para conseguirlo, se emplearon exposiciones teóricas con aplicaciones prácticas destinadas a formar en el manejo instrumental, familiarizar al alumno con las posibilidades diagnósticas de la ecografía clínica para mejora de su eficiencia e incorporar a la práctica habitual las exploraciones más determinantes.
Durante las sesiones impartidas en Don Benito se hizo una descripción de los principios físicos de su manejo, un recuerdo anatómico de las exploraciones habituales, para posteriormente entrar en materia con una revisión de la ecografía abdominal, pulmonar, urinaria, tiroidea, carotídea, escrotal, músculo-esquelética y otras partes blandas.
Varicela
¿Cómo se produce el contagio de varicela?
La varicela es una enfermedad infecciosa aguda causada por el virus de la Varicela-Zóster (VVZ). Es altamente contagiosa y se trasmite por el aire, por contacto directo con las lesiones o por vía placentaria. La infección intraútero por el VVZ se produce en madres no inmunizadas y puede ser muy grave, dependiendo del momento en que se ha producido la infección en la gestante.
La enfermedad produce inmunidad duradera que, sin embargo, no siempre es suficiente para evitar reinfecciones. Después de la infección el virus permanece latente en los ganglios raquídeos y puede dar lugar a una reactivación en forma de herpes zóster.
¿Cómo son sus síntomas?
El período de incubación suele pasar desapercibido, ya que es asintomático o simplemente se acompaña de sintomatología catarral leve; su duración es prolongada, de 14 a 16 días.
Posteriormente suele aparecer fiebre elevada, dolores musculares y mal estar general [período prodrómico] de duración breve (entre 1 y 2 días). En esta fase pueden iniciarse las lesiones dérmicas.
En el período exantemático, aparecen las características lesiones dérmicas: una erupción pruriginosa que evoluciona sucesivamente a vesículas, pústulas y costras, hasta su resolución espontánea. El exantema puede localizar en cualquier zona de piel o mucosas corporales, pero su localización es más frecuentemente centrípeta; es decir, zonas medias de tronco, cara y cuero cabelludo, mientras que en la palma de las manos y planta de los pies no suelen afectarse. Las mucosas bucales, del paladar y faringe son también zonas frecuentemente afectadas.
Es característica la evolución rápida de las lesiones, por las distintas fases, entre 12 y 48 horas, y su coexistencia simultánea en todos los estadios evolutivos pudiendo dejar lesiones cicatrizales residuales.
Los niños en ocasiones, asocian sintomatología gastrointestinal inespecífica (algún vómito y/o deposición diarreica).
¿Existe un período de tiempo en el que el sistema inmunológico de la persona sigue batallando con el virus, pero ya no es contagioso?
El período potencial de contagiosidad es de unos 8 días; varía desde 1 a 2 días antes del comienzo del exantema hasta que todas las lesiones están en fase de costra (unos 4-5 días después de la aparición del exantema). Los pacientes inmunocomprometidos pueden ser contagiosos más tiempo.
El período de incubación, tras la exposición, es de 14 a 15 días por término medio, pudiendo variar entre 10 y 21 días.
¿En el caso de que sea adulto y no haya pasado la varicela, es probable que la pase de mayor?
Actualmente no se dispone de datos de incidencia de enfermedad por edad a nivel estatal.
En climas templados más del 90% de la población ha padecido la enfermedad antes de los 15 años de edad. Dada la alta contagiosidad de la enfermedad, se estima que la tasa de infección en un ambiente familiar puede llegar a ser del 86%.
¿Cuál es la gravedad cuando se pasa esta enfermedad en edades que no son infantiles? ¿Cuáles son las personas que tienen un mayor riesgo de complicaciones y por qué?
Los adolescentes y adultos, especialmente fumadores, son más propensos que los niños a desarrollar formas graves de la enfermedad. Los lactantes y las personas inmunocomprometidas son grupos de riesgo para sufrir varicela grave.Habitualmente, la evolución espontánea de la enfermedad conlleva a su curación sin secuelas. Sin embargo, existen casos en que la varicela en su curso evolutivo o poco después, presenta complicaciones como neumonías, meningitis, encefalitis, pericarditis, artritis, nefritis, etc.
¿Cuál es el tratamiento de la varicela?
El tratamiento es sintomático, enfocado principalmente a controlar el picor, para evitar el rascado. Se pueden asocian antitérmicos si fueran necesarios.
¿Qué probabilidades hay de que pase la enfermedad varias veces a lo largo de la vida?
Tras la primoinfección, el virus permanece en los ganglios sensitivos de las raíces dorsales de la médula espinal y su reactivación produce la clínica del herpes zoster. Hay factores que se asocian con la reactivación de la infección como son: la edad avanzada, la inmunodepresión, la exposición intrauterina y sufrir la varicela a una edad temprana (<18 meses)
¿Quién debe vacunarse? ¿Si no lo he hecho de niño y no he pasado la varicela, puedo vacunarme siendo adulto?
En España la varicela es una enfermedad de declaración obligatoria desde 1904. En 1998 se comercializó la vacuna y, desde ese momento, se recomienda a grupos de población considerados de riesgo. En 2005 la Comisión de Salud Pública del Consejo Interterritorial del Sistema Nacional de Salud amplió la recomendación de la vacuna de la varicela a adolescentes que no hubieran pasado la enfermedad con anterioridad.
En julio de 2015 el Consejo Interterritorial del Sistema Nacional de Salud aprobó la inclusión de la vacuna de la varicela en los calendarios de vacunación infantil para su utilización sistemática, administrándose una dosis entre los 12 y los 15 meses de edad y una segunda de recuerdo entre los 2 y 4 cuatro años. Actualmente, según el Calendario Común de Vacunación a lo largo de la vida, publicado en febrero de 2022, la vacuna frente a varicela se administra a los 15 meses de edad (1ª dosis) y entre los 3 y 4 años de edad (2ª dosis). Se mantiene la vacunación a los adolescentes no previamente vacunados y sin historia de enfermedad previa.
Valoración de la reunión mantenida con la Conselleria de Sanidade sobre la gestión de Incapacidad Laboral

VALORACIÓN DE LA REUNIÓN MANTENIDA CON LA CONSELLERIA DE SANIDADE SOBRE LA GESTIÓN DE INCAPACIDAD LABORAL
El día 30 de diciembre de 2022, desde la Gerencia del Servicio Galego de Saúde (Sergas) se convocó a los presidentes de las tres Sociedades Científicas (SSCC) de Atención Primaria (AP) en Galicia a una reunión presencial en la Conselleria de Sanidade para el día 4 de enero de 2023, con el siguiente orden del día: “Xestion da Incapacidade Laboral”.
Durante el encuentro celebrado en Santiago de Compostela y mantenido con la gerente del SERGAS, Estrella López Pardo y el director general asistencia sanitaria, Jorge Aboal; estuvieron presentes, además del presidente de la Sociedad Gallega de Médicos Generales y de Familia (SEMG Galicia), el Carlos Bastida Calvo; la presidenta de AGAMFEC, María José Fernández Domínguez; y el presidente de SEMERGEN Galicia, Daniel Rey Aldana.
Fuimos informados de que iban a poner en marcha un plan piloto para formar a Atención Hospitalaria la implantación de la nueva normativa de la gestión de la incapacidad temporal (IT). Comenzarían con Urología del CHUS (Centro hospitalario Universitario de Santiago) y seguirían con Traumatología y Cirugía; que con posterioridad seguirían realizando cursos de formación en todos los centros hospitalarios de las diferentes áreas sanitarias de Galicia; y que se estaba trabajando para implantarlo en Ianus. Esto tardaría ya “que no era nada fácil”.
Por parte de las SSCC se mostró nuestra gran sorpresa, ya que el Foro de Médicos de AP había informado que, a partir del día 9 de enero de 2023, el médico responsable de la asistencia al paciente tendría que tramitar la IT y ya no tendría que ser siempre el médico de AP.
Increíblemente, por parte de los responsables de la Consellería se nos dijo que ellos no conocían ningún documento del Foro de AP ya que no lo habían recibido. Se les contestó que ya en junio se había enviado un documento recordando el cumplimiento del RD 250/2014 a todas las consejerías de las diferentes CCAA, con la confirmación de recepción. El día 13 de octubre se les remitió nuevamente a todas el nuevo documento del Foro de AP. En la reunión se les preguntó cómo era posible que no lo conocieran y que dijeran que no lo habían recibido. No supieron responder, y con posterioridad el secretario del Sergas dijo que conocía algo por la prensa.
A las sociedades que asistimos nos pareció algo inasumible que no conocieran el documento y que, en todo este tiempo, no hubieran hecho nada para la implantación de la gestión de la incapacidad laboral en AH. Se nos dijo que realmente teníamos que comprender que ellos habían estado ocupados en otros temas. Se les pidió una aclaración de lo sucedido, ya que no entendíamos que no hubieran recibido el documento, y que no lo conocieran. Dijeron que estos planes piloto de formación eran independientes del documento del Foro, pero que tardarían meses en ponerlo en funcionamiento.
Sin reuniones con el nuevo conselleiro
Durante el encuentro se les dijo que cómo era posible que, en todos estos meses, incluso años, desde la toma de posesión del nuevo Conselleiro de Sanidade, no se hubiera convocado a las SSCC de AP, tal como estaba la situación de la Atención Primaria en Galicia. Respondieron que sí que había habido reuniones de la Comisión Técnica, y se les respondió que esa Comisión Técnica era inoperativa, y que las tres SSCC se habían excluido de la misma, precisamente por ello.
De manera increíble, una persona asistente por parte de la Consellería dijo que “en una de las reuniones de esa Comisión Técnica, se había informado que la gestión de la IT era totalmente un acto de AP y que no era burocracia”… (así funciona de bien dicha Comisión).
También se les preguntó que cómo era posible que hubieran creado esos planes piloto de formación sin contar con las SSCC de AP. A este respecto se respondió que ya se nos convocaría.
En definitiva, la reunión fue muy demostrativa del abandono total de la AP y de que a la Consellería de Sanidade les importamos muy poco, por no decir NADA. Es un desprecio continuo, una tomadura de pelo.
Se les dijo finalmente, que para este tipo de reuniones tan mal planteadas y nada productivas no se nos volviera a convocar, ya que pensamos que era una tomadura de pelo.
Una nueva demostración de que con este equipo directivo vamos encaminados al desastre en la Atención Primaria.
En todo momento, por parte de las tres SSCC de AP, reiteramos nuestra disponibilidad a la colaboración, tal como habíamos hecho con anterioridad, ante la grave situación de la Atención Primaria en Galicia.
Junta Directiva de SEMG Galicia
10 de enero de 2023
Digestiones pesadas en Navidad
1.¿Cuáles son los síntomas de las digestiones pesadas?
La digestión pesada (dispepsia) de las palabras griegas dys “malo” o “difícil” y pepto “cocer” o “digerir”, es un conjunto de síntomas y signos localizados en la parte superior del abdomen que abarca desde dolor a una percepción negativa no dolorosa descrita como: saciedad precoz, pesadez postprandial, sensación urente epigástrica, hinchazón abdominal, necesidad frecuente de eructar y náuseas. Los síntomas pueden ser continuos o intermitentes, y suelen estar relacionados con la ingesta, aunque ésta no es una condición necesaria.
- ¿Qué alimentos o comidas suelen ser las causantes de esas digestiones pesadas en las fechas navideñas?
Contrariamente a la creencia popular, no existen estudios científicos de calidad que establezcan firmemente la responsabilidad de determinados alimentos en el origen de la dispepsia.
No obstante, se conocen varios mecanismos que podrían explicar la relación existente entre la ingesta de ciertos nutrientes y la aparición de síntomas, los cuales suelen estar presente en estas fechas navideñas con bastante asiduidad:
- El efecto irritante de ciertos aditivos alimentarios, la cafeína y el alcohol. En Navidad son frecuentes las comidas muy especiadas, mezcladas con ingesta de alcohol durante y después de las comidas.
- La distensión excesiva del estómago asociada a una ingesta copiosa. Las fechas navideñas se caracterizan por los excesos tanto en número de comidas, como en abundancia de las mismas.
- El retraso del vaciado gástrico inducido por alimentos con elevado contenido en grasas. Tomamos aquello que hemos estado evitando el resto del año como embutidos, carnes cocinadas sin limitación en la grasa añadida, salsas diversas,…
- El incremento en la presencia de gas provocado por aerofagia, o por la ingestión de carbohidratos poco absorbibles. La oferta de bebidas espumosas, turrones, mantecados, bombones, roscones, postres navideños y similares es amplia y variada.
- ¿Qué recomendaciones da para mejorar las digestiones pesadas en Navidad?
Mejorar las digestiones en la Navidad es posible si tenemos en cuenta una serie de medidas:
- Comer despacio, masticando bien
- Controlar lo que tomamos intentando no excedernos en cantidad
- Evitar bebidas gaseosas y limitar el consumo de alcohol
- Cambiar la cafeína y teína por bebidas sin efecto irritante
- Cocinar los platos principales con bajo contenido en grasa y poner cuidado con los embutidos que tomamos
-Idear postres navideños bajos en grasas y azúcares
- ¿Por qué no se aconseja acostarse justo después de comer? ¿Cuánto tiempo hay que esperar?
Este consejo tiene más de mito que de realidad. Al menos en personas sanas sin patología gastrointestinal, no hay estudios que hayan evaluado el efecto de dormir después de la ingesta con aparición o empeoramiento de síntomas dispépticos. De hecho, la siesta es una costumbre habitual en nuestra población y no tenemos un mayor porcentaje de individuos con estas dolencias respecto a otros países.
En pacientes con enfermedad por reflujo gastroesofágico (ERGE), sin embargo, diversos estudios muestran que el reflujo aumenta al estar en posición de decúbito sobre el lado derecho. Los pacientes que duermen con la cabecera de la cama elevada presentan menos episodios de reflujo que los que duermen en posición plana, aunque no todos los estudios muestran una asociación clara.
Un estudio reciente, llevado a cabo en Reino Unido y publicado en 2017, sugiere que las personas con riesgo genético elevado para la obesidad necesitan tener más cuidado sobre los factores de estilo de vida, para mantener un peso sano. Así dormir menos de 7 horas, más de 9 o echarse una siesta parecen tener una influencia adversa sustancial en el peso corporal.
- ¿Por qué se recomienda tomar infusiones? ¿De qué productos puede estar hechas (manzanilla, jengibre…)?
Quizá la base científica que puede estar implicada en esta medida es el conocimiento de la necesidad de agua en todos los procesos de la digestión para romper enlaces de las moléculas, lo que se conoce como hidrólisis. La infusión es una forma de aumentar la ingesta de agua. En la elección del producto a usar, simplemente evitar irritantes.
- ¿Es adecuado tomar omeprazol para aliviar las digestiones pesadas? ¿En qué casos hay que tomarlo?
La automedicación no es adecuada en ningún caso. Podemos estar enmascarando síntomas y retrasar el diagnóstico de alguna enfermedad gastrointestinal importante. Por otro lado, cualquier fármaco presenta una serie de efectos secundarios, interacciones y contraindicaciones que hay que valorar.
La mejor medida es evitar los factores que condicionan estas digestiones pesadas y consultar a su médico en caso de persistencia o empeoramiento de síntomas a pesar de las medidas higiénico-dietéticas recomendadas.
Los inhibidores de la bomba de protones y, entre ellos el omeprazol, son fármacos que deben ser prescritos por el médico y tienen unas indicaciones muy concretas entre las que se encuentran: úlcera duodenal, úlcera gástrica, ERGE, esofagitis erosiva, la infección por H. pylori, los síndromes hipersecretores como el Zollinger-Ellison y como gastroprotectores en determinados pacientes tratados con AINE.
- ¿Qué otros consejos daría para mejorar las digestiones pesadas en esas fechas?
Como los síntomas dispépticos han sido relacionados con situaciones de estrés y ansiedad, lo aconsejable en estas fechas, además de todo lo anterior, es dejar a un lado las preocupaciones y reencontrarse con familiares y amigos que habitualmente no tenemos ocasión de ver, aquellos con los que nos apetece compartir, disfrutar, reír y relajarnos.
Cómo actuar ante una intoxicación por medicamentos
Dra. Marta Martínez del Valle
Responsable del Grupo de Urgencias y Emergencias de la Sociedad Española de Médicos Generales y de Familia (SEMG)
¿Cuáles son los principales síntomas de una intoxicación por medicamentos?, ¿cuánto pueden tardar en presentarse?
La sintomatología presente en las intoxicaciones va a depender básicamente del fármaco causante de la misma, por tanto, generalizar sobre qué síntomas son los más predominantes es difícil.
Lo mismo ocurre con el tiempo que tarda en aparecer la sintomatología ya que están implicadas muchas variables, como pueden ser las dosis del fármaco ingerido, la vía de administración, la implicación de varias sustancias al mismo tiempo o la existencia de patología que predisponga a una menor eliminación o metabolización del fármaco o fármacos implicados, entre otras.
¿Cuáles son los fármacos o mezclas de fármacos que están implicados con más frecuencia en las intoxicaciones involuntarias por medicamentos?
Esto va a depender del grupo de edad al que nos estemos refiriendo, en el caso de los niños los medicamentos implicados con mayor frecuencia son los antipiréticos, del tipo del paracetamol. En el caso de adultos los medicamentos que producen un mayor número de consultas por intoxicaciones, sobre todo en los servicios de urgencias, son las benzodiacepinas y la digoxina, especialmente en pacientes mayores de 65 años.
¿Cuáles son las principales causas que dan lugar a estas situaciones (no respetar la dosis, desconocer la existencia de interacciones, confundir un fármaco con otro…)?
En las intoxicaciones medicamentosas accidentales pueden estar implicados múltiples factores, así en las personas mayores de 70 años encontramos que la disminución sensorial o la presencia de enfermedades neurológicas degenerativas, pueden contribuir a que estos pacientes tomen dosis mayores a las prescritas, o que confundan el fármaco que deben tomar. También puede contribuir la polimedicación o la presencia de enfermedades crónicas en las que coexistan tanto una alteración en la metabolización como en la eliminación de los fármacos.
Según su experiencia, ¿qué errores se cometen con más frecuencia, por parte de la población, en los casos de intoxicación por medicamentos?
En la mayoría de las ocasiones son repetición o confusiones de la dosis del fármaco y, en alguna ocasión, asociar fármacos que no han sido prescritos por su médico de familia
¿Cuáles son las pautas o recomendaciones para actuar en caso de tener síntomas de intoxicación medicamentosa?
Afortunadamente, la mayor parte de las intoxicaciones medicamentosas habituales son leves y no precisan tratamientos excepcionales ni ingresos hospitalarios y se realiza simplemente vigilancia durante 12-24 horas. En el caso que la toma de medicamentos origine algún síntoma como, por ejemplo, disminución del nivel de conciencia, dificultad para despertar, síncopes, palpitaciones, sintomatología digestiva como vómitos, nauseas o dolor abdominal, sensación de fatiga, cefalea intensa, etc., debe consultar inmediatamente con su médico de familia o alertar al Servicio de Emergencias (112) para que se realice una valoración diagnóstica lo más rápidamente posible y se administre el tratamiento necesario.
Finalmente, ¿han notado un aumento de estos episodios como consecuencia de las circunstancias relacionadas con el confinamiento (pasar más tiempo en casa, aumento de la automedicación por asistir menos a la consulta del médico…)?
En esta fase de confinamiento el aumento de intoxicaciones está más relacionado con la mezcla de productos de limpieza que con la toma de fármacos. Según datos del Instituto Nacional de Toxicología, en los meses de marzo y abril, han aumentado de forma significativa las consultas por intoxicaciones relacionadas con la mezcla de lejías y otros desinfectantes de superficie.
CÓMO CURAR UNA HERIDA
¿Por qué no es bueno soplar una herida?
El acto de soplar una herida, aunque sea algo intuitivo y que se ha hecho tradicionalmente para aliviar el escozor generado por el traumatismo o por la aplicación de un antiséptico, no es recomendable, pues en la boca conviven un gran número de gérmenes, que con esta maniobra pueden ser proyectados sobre la herida, pudiendo contribuir a desarrollar una infección en la misma, al no contar ya con la protección natural de la piel.
¿Es aconsejable dejar la herida al aire libre?
Las heridas no curan o cicatrizan más rápido al aire libre. Existe la creencia de que las heridas que permanecen descubiertas para que les dé el aire o el sol se secarán antes, disminuyendo el tiempo de cicatrización. Hoy día se sabe que esto sólo aumenta la posibilidad de contaminación y, por tanto, el riesgo de infección. Además, el tejido de cicatrización requiere de un balance adecuado de humedad para que las células encargadas de producir el colágeno y los demás componentes de la piel trabajen adecuadamente. Por tanto, cubrir la herida con un apósito adecuado, ayuda a mantener la temperatura y humedad requeridas para una cicatrización correcta, evitando, también, la formación de costra, que al contrario de lo que suele creerse, la retrasa. Por otra parte, la exposición al sol no es conveniente, pues puede producir inflamación de la herida y posterior pigmentación de la piel.
Se cree que el agua oxigenada o el alcohol son buenos desinfectantes, ¿es así realmente?
Tanto el alcohol al 70% como el peróxido de hidrógeno (agua oxigenada) se han utilizado durante mucho tiempo como antisépticos de elección en la cura de heridas. Sin embargo, hoy en día están en desuso frente a otros antisépticos como la clorhexidina o la povidona yodada.
El alcohol, aunque es un antiséptico de efecto rápido y actúa sobre un gran número de microorganismos, no se recomienda su uso en heridas, porque es muy irritativo, destruye las membranas celulares, reseca la piel y favorecer la formación de coágulos que permiten la colonización de las bacterias supervivientes. Se recomienda su uso como antiséptico sobre piel intacta.
Por otra parte, el agua oxigenada también es irritativa, destruye tejido sano y además su acción es muy breve, pues es rápidamente degradada por las enzimas de los tejidos.
¿Cuál es el mejor desinfectante para tratar una herida?
Los dos antisépticos más utilizados hoy en día son la clorhexidina y la povidona yodada.
La clorhexidina posee un amplio espectro de actividad frente a microorganismos y al ser trasparente, permite ver la evolución de las heridas. Su inicio de acción comienza en unos 15-30 segundos y sus efectos se mantienen unas 6 horas. Se han descrito pocos casos de irritación de piel y mucosas y, además, su absorción a través de la piel es mínima y por tanto produce escasas reacciones sistémicas.
Por otra parte, el yodo es un potente germicida frente a bacterias, micobacterias, hongos, virus, etc. En forma se povidona yodada, se libera lentamente de forma que se consigue que sea menos irritante. Su inicio de acción se produce a los 3 minutos de su aplicación y el efecto antiséptico se mantiene durante 3 horas (la mitad que en el caso de la clorhexidina). Aunque la absorción a través de la piel es mínima, no debe usarse de manera prolongada en embarazadas y lactantes, ya que el yodo absorbido puede atravesar la placenta y ser excretado a través de la leche materna.
¿Si escuece la herida es que está curando?
Se tiene la creencia de que presentar una sensación de picazón en la herida, es señal de que está comenzando a curar. Si bien es cierto, que, en las etapas finales de la curación, puede producirse un proceso de contracción para que los bordes de la herida logren juntarse, dando lugar a una sensación de tirantez y picor, en muchos casos éste puede ser un signo de infección, sobre todo si se acompaña de mal olor, inflamación y enrojecimiento.
¿Por qué es malo arrancarse las postillas?
En muchas ocasiones, tras producirse la herida la sangre se coagula, seca y crea una superficie dura sobre la misma, la costra, que no es otra cosa que restos secos de sangre que se adhieren a la superficie de nuestra piel. Es el medio que tiene nuestro organismo para proteger la piel lesionada mientras se repara. Si arrancamos la costra, inflamamos la herida y el proceso de reparación se altera, por lo que, si las manipulamos, quedará una cicatriz de peor aspecto estético. En definitiva, las costras deben mantenerse dejando que sea el propio organismo el encargado de eliminarlas. Sólo deben ser retiradas en caso de falta de limpieza en la herida, signos de infección como dolor, enrojecimiento o supuración, o en aquellas heridas de cierto tamaño en las se produce un retraso de la cicatrización por quedar el espacio interno de la misma cubierto por la costra, impidiendo la creación de nuevo tejido. En estos casos es recomendable recurrir a un profesional sanitario.
Lamerse las postillas, ¿sí o no?
Como ya se ha comentado antes, en la boca existen una gran variedad de bacterias, por lo que lamerse la herida sólo puede contribuir a aumentar el riesgo de infección por contaminación de la misma.
¿Cómo curar una herida paso a paso?
Los pasos a seguir son los siguientes:
- Valorar la gravedad de la herida y decidir si puede curarse en casa o debe acudirse a un centro sanitario.
- Lavar las manos, aunque vayan a usarse guantes.
- Ante una herida sangrante, realizar una compresión sobre ella con una gasa seca, durante unos 5 minutos sin levantar la mano. Si la sangre empapa la gasa, aplicar una nueva encima, sin retirar la anterior. Si a pesar de la compresión sigue sangrando, será necesario acudir a un centro sanitario.
- Una vez ha cesado el sangrado, lavar la lesión con suero fisiológico o agua potable. Se debe intentar que el agua arrastre la suciedad desde el centro a los bordes de la herida. Se puede usar un jabón neutro. No lavar la herida con antisépticos locales.
- Una vez limpia, efectuar el secado de la lesión con una gasa limpia, sin frotarla. No usar algodón, ya que sus pequeños filamentos suelen quedarse enganchados. Si la herida se mantiene sucia, puede ser necesario acudir a un centro sanitario.
- Aplicar un antiséptico para prevenir la infección. Antes de utilizar el antiséptico es necesario asegurarse de que la persona no sea alérgica.
- Cubrir la herida con un apósito.
- Realizar la limpieza de la herida y la aplicación del antiséptico cada 24 horas. Si a los 7 días la herida no ha cicatrizado o, si en algún momento muestra signos de infección, como dolor, piel enrojecida o supuración, acudir a un centro sanitario.
USO RESPONSABLE DE LOS AURICULARES
¿Cómo puede dañar a la audición un uso excesivo de los auriculares?
Se puede producir por dos procesos, uno por el trauma acústico que produce las ondas sonoras al chocar contra el tímpano y al estimular en exceso al nervio auditivo. Esto depende fundamentalmente de la intensidad y de la duración del estímulo, a más intensidad y duración en el tiempo del sonido más daño puede producir.
Otro mecanismo es debido a el roce de los auriculares, la falta de transpiración y en muchas ocasiones no están lo suficientemente limpios puede provocar infecciones, la mala aireación puede provocar un exceso de humedad provocando una micosis y algunas veces la falta de asepsia en los auriculares puede provocar infecciones bacterianas.
¿Por qué el abuso de los auriculares también puede causar micosis?
Esto es debido a que no deja transpira el conducto auditivo externo del oído, esta puede producir un aumento en el micro clima, aumentando la humedad siendo un caldo de cultivo para la sobreinfección fúngica.
¿Se puede recuperar la audición perdida?
Depende de la causa que lo haya orinado, en el caso de traumatismo acústico es muy complicado, pero con un tratamiento adecuado podemos que no progrese la hipoacusia, en caso de otras causas como el tapón de cera puede ser fácilmente recuperable al extraer el tapón de cera, si fuera una infección con un tratamiento antibiótico y antiinflamatorio podría subsanar la pérdida auditiva.
¿Cuáles son los signos de una posible pérdida auditiva?
El paciente presenta una incapacidad de oír sonidos sobre todo suele empezar en tonos agudos, pueden aparecer acufenos y empiezan a no entender bien las palabras, un signo significativo es que ponen la televisión muy alto para poder entender sus contenidos.
¿Cuál es el tiempo máximo diario recomendable para usar estos aparatos?
Depende del volumen y de la intensidad que lo pongamos, también depende de la calidad de los auriculares, si estos se meten en el conducto auditivo externo o por el contrario no se introducen y tienen un almohadillado. Sería bueno usarlo como algo excepcional, lo más recomendable es no usarlo excepto en esas situaciones que serían imprescindible.
¿Dónde está el límite de decibelios?
El límite de decibelios depende de la frecuencia, una conversación normal tiene aproximadamente 60 dB, los ruidos superiores a 85 dB son perjudiciales, por lo que debemos evitarlo.
¿Qué otros consejos puede dar para hacer un uso responsable de los auriculares?
Deben de ser un elemento de apoyo en algunos momentos puntuales, no se debe usar continuamente, es negativo acostumbrarnos a depender de ellos, debemos también limitar la intensidad del sonido, poniendo la mínima capad que podamos nosotros entender, no estar excesivamente tiempo seguido, hacer descansos auditivos cada cierto tiempo para poder hacer descansar a nuestro sistema auditivo, extremar la higiene sobre todo en aquellos auriculares que se introducen en el conducto auditivo externo y evitar compartir auriculares. En la tecnología es bueno su uso, pero no su abuso.
QUÉ HACER ANTE LOS CALAMBRES MUSCULARES
¿Qué puedo hacer si tengo calambres musculares frecuentemente?:
El calambre muscular es un espasmo doloroso que se produce durante o inmediatamente después del ejercicio, contrayéndose el músculo sin posibilidad de relajarlo.
¿Cuáles pueden ser las causas de los calambres musculares?
Aunque de etiología incierta se cree que la principal causa de los calambres musculares es el esfuerzo excesivo, bien por hacer ejercicio durante más tiempo de lo habitual o a una intensidad demasiado alta a la que previamente estaba acostumbrado nuestro organismo. El uso continuado de un músculo, la deshidratación, la tensión muscular o el solo hecho de mantener una posición por un período prolongado pueden causar un calambre muscular.
¿Sufrir con frecuencia calambres musculares podría ser el síntoma de alguna enfermedad?
Algunos pueden estar relacionados con enfermedades no diagnosticadas, tales como: arterioesclerosis de las extremidades, compresión de los nervios periféricos que se encargan de dar motilidad y sensibilidad a la musculatura de las extremidades, o la disminución de sales minerales en la economía del organismo. Déficit de: potasio, calcio o magnesio en tu dieta puede contribuir a los calambres en las piernas.
¿Existen factores que aumentan el riesgo de padecer calambres en los músculos?
Hay ciertos factores predisponentes como son el esfuerzo excesivo, la exposición a un clima cálido o frío, la deshidratación, el desequilibrio de la sal debido al sudor e incluso un nivel bajo de azúcar en sangre.
¿Cuándo hay que consultar con el médico?
En el caso de que la frecuencia de los calambres aumente en el tiempo y éstos se tornen repetitivos debemos de pensar que además de enfermedades, determinados medicamentos tales como los diuréticos también pueden causarlos.
Ser cuidadoso y previsor, y consultar al médico si se cumplen alguna de estas premisas: presencia de molestia intensa, relación con la hinchazón, enrojecimiento o cambios de la piel en las piernas, relación con la debilidad muscular, aumento en su frecuencia, no mejorar con medidas de cuidado deportivo o no estar relacionados con una causa obvia, por ejemplo, el ejercicio extenuante y excesivo.
¿Qué músculos son los que suelen sufrir más calambres?
Aunque cualquier músculo puede sufrir un calambre, los más afectos son cuádriceps, grupo isquiosural y triceps sural (unión de gemelo medial y lateral y sóleo)
Recomendaciones para prevenir los calambres musculares:
Progresión gradual del entrenamiento, para darle tiempo al cuerpo a ajustarse al aumento de la actividad.
- Ingesta adecuada en la hidratación y en la reposición de sales minerales.
- Reposición idónea de carbohidratos tras la actividad física (una pieza de fruta es lo ideal)
- Elonga tus músculos antes y después del ejercicio, para poder reducir la susceptibilidad de tus músculos a los calambres.
¿Se puede hacer algo si sufres un calambre muscular mientras practicas deporte?
- Estira de forma suave y progresiva y mantén elongado el músculo acalambrado hasta que éste cese e incorpórate de nuevo a la exposición con la extremidad en extensión.
- Realiza un masaje decontracturante y moviliza la parte acalambrada para que el músculo pierda tonicidad, para posteriormente aplicar frío de forma local.
- Hidrátate no sólo con agua, sino que debes aportar una proporción de sales minerales perdida.
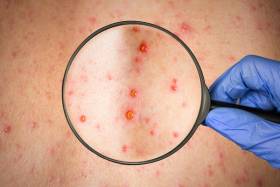
LO QUE DEBES SABER SOBRE EL MOLUSCO CONTAGIOSO
¿En qué espacios suelen desarrollarse los moluscos?
Es una lesión cutánea sobreelevada, de origen viral, benigna, que se observa principalmente en la infancia, en los adultos sexualmente activos y en algunos individuos inmunodeprimidos. Su incidencia ha aumentado en la última década. Por lo general, aparecen en la cara, el cuello, las axilas y la parte superior de las manos en los niños. Pueden aparecer en los genitales, en la parte inferior del abdomen y en la parte superior interna de los muslos en los adultos, si la infección fue de transmisión sexual.
La enfermedad tiene una distribución universal, con una incidencia muy variable, dependiendo de áreas geográficas. Se estima que a nivel mundial la padecerá entre un 2- 5% de la población.
Si bien la infección puede producirse a cualquier edad, la mayoría de los casos la observaremos en la infancia.
Al tener una alta contagiosidad, se describen brotes en instituciones, colegios, o grupos familiares. La falta de higiene, el hacinamiento, la humedad y el calor, incrementan la posibilidad de su aparición y extensión.
¿Qué favorece su aparición?
Se transmite por contacto físico interpersonal (piel con piel), sexual y a través de determinados objetos (instalaciones deportivas, piscinas, toallas). La transmisión del virus es facilitada por los traumatismos, por lo que la autoinoculación favorecerá la aparición de lesiones múltiples y progresivas, que alargarán en el tiempo su permanencia.
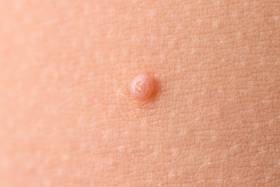
¿Qué aspecto muestran?
El molusco contagioso es una infección viral de la piel que tiene como resultado protuberancias redondas, firmes e indoloras cuyo tamaño varía y puede ser como la cabeza de un alfiler o la "goma de borrar" de un lápiz. Comprenden erupciones en la piel con las siguientes características:
- Tienen relieve, son redondas y del color de la piel
- Son pequeñas, normalmente tienen menos de menos de 6 mm de diámetro
- Suelen mostrar un pequeño hueco (forma umbilicada) o un punto en la parte superior cerca del centro.
¿Cuáles son los síntomas?
Es una infección en la piel generalmente asintomática, y lo habitual es que solo observemos las pequeñas lesiones sobreelevadas ya explicadas. En algunos pocos casos los pacientes refieren picor en ellas, o podemos observar alteraciones inflamatorias en la piel que circundan la lesión.
Cada molusco comienza como un punto muy pequeño con un tamaño aproximado de la cabeza de un alfiler y crece durante varias semanas hasta transformarse en un bulto del tamaño de un guisante o la goma de borrar de un lápiz. Con frecuencia, aparece un pequeño hoyo en la parte superior de cada molusco.
Los moluscos pueden aparecer solos, como un bulto aislado, o en grupos o hileras. Pueden aparecer prácticamente en cualquier lugar de la piel, pero en los niños, lo más común es que aparezcan en el pecho, el estómago, los brazos (incluidas las axilas), las piernas, la ingle, la zona genital y el rostro.
En los adolescentes y adultos que mantienen relaciones sexuales, los bultos suelen estar ubicados en la zona genital o la parte interna de los muslos. En casos excepcionales, los bultos pueden aparecer alrededor de los ojos o la boca.
La mayoría de las personas desarrollan entre 1 y 20 moluscos. Estos suelen ser indoloros, pero pueden causar comezón, enrojecerse, inflamarse, causar dolor e infectarse, especialmente si se los rasca.
¿Cómo deben tratarse?
Las recomendaciones se dirigen a que su manejo debe ser individualizado (en función de la edad, número, distribución, etc.).
En muchos casos, se deja que el molusco contagioso desaparezca por sí solo sin tratamiento alguno. Cada molusco suele desaparecer en unos 2 a 3 meses. Sin embargo, en general aparecen nuevos crecimientos mientras los anteriores desaparecen. Por lo tanto, suele llevar entre 6 y 18 meses (e incluso hasta 4 años) que el molusco contagioso desaparezca por completo.
A veces se decide tratarlos para acortar su crecimiento o evitar su diseminación. Entre esos tratamientos, se encuentran los siguientes:
- Quitar el centro contagioso apretando los bultos con un escalpelo o pinzas
- Quitar los crecimientos congelándolos (crioterapia) o raspándolos con un instrumental quirúrgico (curetaje)
- Aplicar una crema o un agente químico, como ácido salicílico, tretinoina, cantaridina u otro medicamento para verrugasY a veces se utiliza un tratamiento por boca (cimetidina)
¿Cómo se puede prevenir su aparición?
Como el molusco es contagioso y puede pasarse a otras partes del cuerpo, una persona infectada debe tomar estas precauciones:
- No tocar, rascar ni frotar los crecimientos.
- Lavarse las manos frecuentemente con agua y jabón.
- Mantener las zonas con crecimientos limpias.
- Intentar cubrir cada crecimiento con prendas de vestir o un apósito a prueba de agua, en especial antes de participar en actividades en las que se comparten equipos o en las que hay contacto, como natación y lucha.
- Cambiar los apósitos todos los días o cuando se ensucien.
- No afeitar las zonas con crecimientos.
- Humedecer la piel si está seca.
¿Qué consecuencias tiene si no se tratan?
Si bien el molusco contagioso es una erupción en la piel común en los niños. Lo más importante que debemos saber es que en la mayoría de los niños, la erupción en la piel no es problemática y suele desaparecer por sí sola con el tiempo (es una infección autolimitada).
¿Qué cuidados requieren a nivel doméstico una vez tratados por el especialista?
Para evitar las infecciones, se deben seguir estos consejos:
- Lavarse las manos frecuentemente con agua y jabón.
- No compartir las toallas, la ropa y otros elementos personales.
- No compartir las tablas de natación y otros juguetes para el agua en las piscinas.
- No tocar ni rascar los bultos o ampollas de la piel ni otras lesiones de la piel.
CLAVES PARA ACTUAR CONTRA UN GOLPE DE CALOR
- ¿Cuáles son los síntomas de un golpe de calor? ¿cómo reconocer que realmente se trata de un golpe de calor y no simplemente que tenemos dolor de cabeza o calambres por cualquier otro motivo?
El golpe de calor es una emergencia médica caracterizada por la elevación de la temperatura corporal central por encima de 40°C y alteraciones del sistema nervioso central consecuencia del fallo agudo del sistema regulador de la temperatura corporal. Se produce típicamente en ambientes calurosos, afectando tanto a jóvenes que realizan actividades físicas intensas en condiciones de altas temperaturas y concentración de humedad (60-70%), como a ancianos, con o sin comorbilidades, durante las olas de calor. Estos dos grupos poblacionales que se suelen ver afectados es lo que típicamente permite clasificar al golpe de calor en clásico o pasivo (afectando habitualmente a ancianos) o por esfuerzo o activo (afectando a jóvenes).
El golpe de calor se incluye en los llamados síndromes de lesión por calor inducidos por el ambiente que abarca también a los calambres por calor y el agotamiento por calor. Las manifestaciones clínicas de los tres suelen solaparse y es habitual la progresión desde los calambres hasta el golpe de calor, pasando por el agotamiento por calor. La razón de por qué en ciertas personas el calor puede desencadenar únicamente agotamiento por calor y en otras evoluciona hacia el golpe de calor es desconocida, pero parece claro que existe una cierta predisposición genética.
Los calambres por calor son la forma más leve y temprana de lesión por calor y son característicos en las extremidades y más frecuentes en individuos jóvenes.
El agotamiento por calor es quizás el más frecuente de síndromes por calor y es debido a la pérdida excesiva de agua y sal por la sudoración. Se caracteriza por una temperatura normal o inferior a 38,5° y se caracteriza por debilidad, aumento de la sudoración, nauseas o vómitos, cefalea, mareo y piel fría y húmeda sin afectación del nivel de conciencia.
El golpe de calor sucede cuando el organismo pierde completamente la capacidad para regular la temperatura y se caracteriza por una temperatura corporal superior a 40° y característicamente presenta una clara disminución o cambios en el nivel de conciencia (estupor o coma) o alteración del estado mental. La piel suele estar enrojecida, caliente y seca. Los puntos clave para el diagnóstico y la diferenciación entre los distintos síndromes son, por tanto, la historia clínica de exposición a calor intenso y/o el ejercicio físico intenso, la determinación de la temperatura corporal y el nivel de conciencia. - Una vez detectamos esos síntomas, ¿qué debemos hacer?
Al ser una emergencia médica, hay que activar los Servicios de Emergencia Médica (112).
El tratamiento precoz es la clave y el objetivo sería con seguir una temperatura de 38,5-39° en la primera hora y de 38° en la segunda hora.
Se debe trasladar al paciente a un lugar sombreado y fresco con lo cual ya se inicia una pérdida de calor por diferencia de gradiente de temperatura
Tumbarle boca arriba y con los pies elevados unos 30 cm.
Quitar la ropa innecesaria o aflojarla e incluso desnudarle
Iniciar medidas de enfriamiento con medios físicos aplicando compresas frías o bolsas de hielo en cuello, axilas, ingles o incluso en la cabeza por donde se pierda gran cantidad de calor.
Hacer que circule el aire alrededor del paciente (ventiladores, abanicos, aire acondicionado).
Se podría iniciar hidratación vía oral con agua a pequeños sorbos si el nivel de conciencia lo permite, aunque en el auténtico golpe de calor es muy poco probable.
Nunca abandonar al paciente hasta que lleguen los Servicios de Emergencia Médica. - ¿Quiénes son las personas más propensas a sufrir un golpe de calor?
Lactantes y niños menores de 4 años por tener menor capacidad para regular la temperatura.
Personas mayores de 65 años por disminución de la sensación de sed y la alteración de los centros de termorregulación del organismo que disminuyen su capacidad de adaptación al calor.
Embarazadas porque en ellas aumenta el umbral de sed y su temperatura corporal.
Enfermos con afecciones crónicas: diabetes, enfermedades cardiovasculares y cerebrovasculares, respiratorias, renales o neurológicas.
Personas obesas o con peso excesivamente bajo por mayor dificultad para eliminar el calor corporal.
Personas discapacitadas por su mayor dificultad para cubrir autónomamente sus necesidades de hidratación y adoptar medidas protectoras frente al calor.
Personas en situación de aislamiento social porque viven solas o en viviendas mal acondicionadas o en la calle.
Convalecientes encamados o enfermos en situación de dependencia
Pacientes que estén tomando determinados medicamentos: laxantes, diuréticos, sedantes, anticonvulsivantes, antihistamínicos, antidepresivos, antihipertensivos, etc.
Personas drogodependientes (cocaína, metanfetamina) o con consumo excesivo de alcohol.
Trabajadores que realizan tareas intensas al aire libre o actividades deportivas de alto rendimiento.
Personas que hayan sufrido previamente patologías derivadas del calor.